脳卒中は脳の血管に起因し急性に生じる病気の総称であり、脳梗塞、脳出血、くも膜下出血などのことをいいますが、高齢者に多い代表的かつ日常的疾患であり、誰しも罹患する可能性があり、寝たきりの最大の原因です。
脳卒中と心血管病は共通の危険因子が多く自転車の両輪のような関係にあり、循環器病と総称されます。 高齢者では、がんと循環器病で亡くなる人の人数はほぼ同じであり、後期高齢者では、循環器病で亡くなる人の方が、がんよりも多くなります。
総人口は今後減少の一途をたどりますが、75歳以上の後期高齢者は今後40年ほど増え続けますので、我が国においては循環器病の患者数、死亡者数がますます増加することが予想されます。 また医療費に関しては、現時点においても循環器病は2位のがんの約1.5倍を費やしており、大きな脅威となっています。
それらを踏まえ、2019年に循環器病対策基本法が施行され、2021年4月には鳥取県循環器病対策推進計画も策定されました。 これにより脳卒中対策が大きく強化され、急性期診療提供体制の再構築(病院の機能分担、集約化)が進められている状況にあります。
脳卒中は急に生じるのが特徴ではありますが、実は、たまたま運悪くいきなり生じる病気ではありません。脳卒中を生じる前に多くの段階を経て、その最終段階として脳卒中を発症する患者さんがほとんどです。脳卒中に至るには、日々の生活習慣に起因する生活習慣病などの危険因子や、その他の複合的要因が関与しています。
5大危険因子とされる高血圧、糖尿病、脂質異常症、喫煙、肥満は、生活習慣の改善と自己管理により大きく改善させられ、脳卒中のリスクを減らせる余地のあるものです。
脳卒中は様々な病気の最終形(集大成)ともいえますし、老化現象の一つの表れでもあります。
人生においては何事も偶然であり、かつ必然であるとも言えます。
“勝ちに不思議の勝ちあり、負けに不思議の負けなし”は、脳卒中にも当てはまるといえるでしょう。
2019年9月に当院は、一次脳卒中センター (Primary stroke center: PSC) に正式に認定されました。これは脳梗塞に対するt-PA静注療法が24時間365日可能な施設であり、その他に多くの要件を満たすことが必要です(要件に関しては下の表をご参照ください)。
また、当院では既に標準療法となっている機械的血栓回収療法(脳血管内治療)にも対応しています。 近い将来にはこれも24時間365日可能なさらに高度な体制(二次脳卒中センター:血栓回収脳卒中センター)にすることを目指しています。
皆さんがある日突然、脳卒中を発症されても、早期治療、看護、リハビリ、生活指導、退院支援、転院調整等により、一人でも多くの患者さんが少しでも回復され、その後もできるだけ有意義な人生を送っていただけるように医療チーム全体でお手伝いさせて頂きます。
今後も当院の脳卒中センターをご支援いただきますよう何卒宜しくお願い致します。
一次脳卒中センターの要件(2019年3月確定、日本脳卒中学会)
- 地域医療機関や救急隊からの要請に対して、24時間365日脳卒中患者を受け入れ、急性期脳卒中診療担当医師が、患者搬入後可及的速やかに診療(rt-PA静注療法を含む)を開始できる。
- 頭部CTまたはMRI検査、一般血液検査と凝固学的検査、心電図検査が施行可能である。
- 脳卒中ユニット(SU)を有する。
- 脳卒中診療に従事する医師(専従でなくてもよい、前期研修医を除く)が24H/7D体制で勤務している。
- 脳卒中専門医1名以上の常勤医がいる。
- 脳神経外科的処置が必要な場合、迅速に脳神経外科医が対応できる体制がある。
- 機械的血栓回収療法が実施できることが望ましい。実施できない場合には、血栓回収脳卒中センターや包括的脳卒中センターとの間で、機械的血栓回収療法の適応となる患者の緊急転送に関する手順書を有する。
- 定期的な臨床指標取得による脳卒中医療の質をコントロールする。
1)超急性期脳梗塞に対する血栓溶解療法(t-PA静注療法)
脳梗塞は脳血管が詰まる事で血流が遮断され、脳細胞に酸素や栄養素が運ばれなくなり(虚血)、脳の神経細胞が死んでしまう疾患です。脳細胞は虚血に非常に弱く、一度血流が途絶するとすぐに死んでしまうため、詰まった血管を早期に開通させる必要があります。この脳血管に詰まってしまった血の塊(血栓)を溶かし、血流を再開させる治療が血栓溶解療法です。
この治療に必要なt-PA製剤は2005年に厚生労働省で脳梗塞に対して認可されました。症状を劇的に改善させる可能性がある治療であり、当院でもこの治療を受ける事ができますが、副作用に注意する必要があり、その使用にはいくつかの条件が存在します。
2)血栓溶解療法が受けられる条件と副作用
最も重要な条件は、発症から4.5時間以内での使用でなければならない事です。もしも発症した時点がはっきりせず、脳梗塞による麻痺などで本人から確認する事ができない場合には、発見から4.5時間以内であり麻痺などの症状と頭部MRI検査などの結果によっては使用できる可能性はありますが、いずれにしても治療開始が早いほど良好になるとされており、適応時間内であっても発症から出来るだけ早く治療を行う事が重要です。
副作用として薬剤に対するアレルギーなどが挙げられますが、最も重大な副作用は出血です。血栓溶解療法は血の塊を強力に溶かす事ができますが、その分出血をきたす可能性が高まります。血栓溶解療法をした方のうち6%前後に症状の悪化を伴うような脳出血が発生するとされています。
血栓溶解療法に引き続き血管内治療(血栓回収術)を行う場合もありますが、詳細は脳梗塞の外科治療の項で説明します。
3)一般的な点滴治療とリハビリ
血栓溶解療法や脳血管内治療(血栓回収術)を受けられない場合は、従来使用されてきた抗血栓薬(血を固まりにくくする薬)や脳を保護する点滴を使用していきます。この治療は血液の流れを良くし、脳梗塞の早期に生じる脳浮腫(脳梗塞の部分がむくむ事)を改善する目的があります。ただ、先述のように脳自体は血流がなくなるとすぐに壊死してしまうため、これらの治療は起きてしまった脳梗塞がさらに悪化していかないようにする事が主な役割になります。
4)リハビリテーション
できるだけ早期から手足の関節を動かすなどのリハビリテーションを行う事が推奨されています。脳梗塞による症状が不安定で悪化の傾向がケースもあるため、安静にしておく期間自体は人によって様々ですが、そのような方も症状が落ち着けば早期にリハビリテーションを開始していきます。内容も患者さんの状態に合わせて必要なものを行うようにしており、簡単な関節運動や、歩行訓練、日常動作の訓練(食事、トイレ、着替えなど)などを行っていきます。
5)再発予防薬
一度脳梗塞を生じると麻痺やしびれなどの後遺症をきたし、生活に様々な困難が生じるようになります。さらに、一度脳梗塞になった方は再発をきたしやすく、再発を繰り返せば後遺症も増えていってしまいます。上記のような血栓溶解療法や血管内治療(血栓回収術)を行ってもその改善率は100%ではないため、まずは脳梗塞自体が生じないように予防をしていく事が非常に重要となります。
脳梗塞の原因は動脈硬化によるものや、心臓の不整脈によるものなど様々な原因がありますが、今後できる限り脳梗塞の再発を低下させるように、その原因にあわせた内服治療を開始していきます。また、動脈硬化を進行させたりするような高血圧や糖尿病、高コレステロール血症などの是正も必要があります。
脳梗塞(虚血性脳血管障害)に対する外科的治療には、超急性期の治療から、亜急性期治療、慢性期治療まで様々なものが存在します。
1) 血管内治療(機械的血栓回収療法)
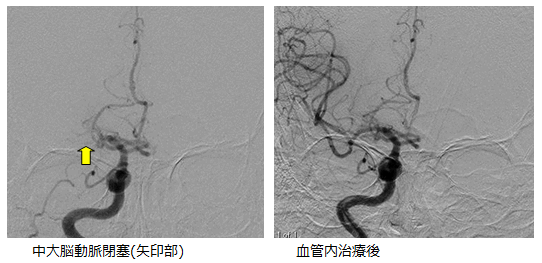
発症直後の超急性期治療として、脳梗塞の発症4.5時間以内であればtPAという血栓を溶解するお薬を静脈から投与して、血栓を溶解する治療を行うことができますが、この薬でも血栓が溶解しない場合、あるいは患者さんによってはこの薬が使えない場合もあります。このようなtPA無効例、あるいは使用不可能な場合に原則として発症から8時間以内であれば血栓回収器具を用いて血流を再開できる場合があります。
国内では脳卒中治療ガイドライン2015 (追補2017および追補2019)において、発症前mRS 0, 1、IV tPAが施行された急性期脳梗塞、ICA, M1閉塞、18歳以上、NIHSS 6点以上、ASPECTS 6点以上、発症6時間以内に治療開始可能な例ではステントレトリーバーを用いた血管内治療が推奨レベルの最も高いClass 1で推奨されています。 治療は、大腿動脈という足の付け根の血管から、まずガイディングカテーテルと呼ばれる直径3mmの管を閉塞血管手前まで誘導します。次にガイディングカテーテルを通して血栓除去用の器具を閉塞血管まで誘導し、血流の再開通を試みます。 2011年にペナンブラカテーテルという血栓を吸引除去するシステム、2014年にステントタイプの血栓回収カテーテル(ソリティア、トレボ)が認可されています。これらのシステムを症例毎に使い分け、治療を行っています。
最新の脳卒中治療ガイドライン2021では、条件を満たす場合には24時間以内まで適応が拡大されており(推奨度B)、既に標準療法として確立されています。
この治療によって、9割近い再開通を得ることができるようになりました。 ただし、問題点としては、血流が再開通した時点で既に脳梗塞に陥ってしまっていれば、血流を再開通しても症状の改善が得られないばかりか、脳出血を合併して、より重篤になる可能性もあります。 決して安易な治療ではないことをご理解いただきたいと思います。
また、亜急性期から慢性期の治療として、頸部内頚動脈狭窄症の治療があります。頸部内頚動脈狭窄の症例は、近年増加傾向にあり、進行すると血流の流れが妨げられて遠位の血流が減少したり、狭窄部で血流の流れが乱れることによりできた血の塊(血栓)が、遠位の細い血管に詰まったりすることにより、脳梗塞を生じたり、脳虚血症状を生じることがあります。脳梗塞をきたすと、その部位に応じた神経症状(運動麻痺、知覚障害、言語障害、視機能障害など)を呈します。
治療の目的は狭窄によって引き起こされる新たな脳梗塞を予防することです。方法としては、(1) 内科的薬物治療、(2) 直達手術、(3) 血管内治療によるステント留置術があります。内科的治療としては、高血圧、糖尿病、高脂血症などの動脈硬化危険因子のコントロールとともに、狭窄部に生じる血栓症を防ぐための抗血小板療法を行います。50%以上の狭窄を有する症候性の場合ないしは無症候性でも80%以上の狭窄を有する場合には、外科的な血行再建術を行った方が脳梗塞の予防効果が高いと言われています。外科的治療法には頸動脈内膜剥離術(直達手術)と頸動脈ステント留置術(血管内治療)とがあります。頸動脈内膜剥離術は、狭窄部を解除して血流を改善する手術です。この手術は全身麻酔下に狭窄の原因となっている動脈硬化塊である粥腫を除去するものです。一方、頸動脈内膜剥離術の危険因子(心臓疾患、重篤な呼吸疾患、対側頸動脈閉塞、対側喉頭神経麻痺、頸動脈直達手術の既往、頸部放射線治療の既往、頸動脈内膜剥離術後再狭窄)を持つ症例が血管内治療の対象となりますが、最近では高齢化の影響と高リスク症例の増加から、適応となることが多く、また低侵襲性の観点からも、当院では血管内治療を第一選択としています。
血管内治療では、足の付け根に局所麻酔した後、大腿動脈を穿刺し、ロングシースと呼ばれる直径3mmの管を頸部の病変手前まで誘導します。この管を通して、手術中に狭窄部から脳に血栓が飛ばないようにブロックするため、バルーン(風船)のついたガイドワイヤーまたはフィルター(網目状の傘のようなもの)を挿入します。その後、拡張用のバルーン、ステントを挿入し、病変部を広げます。ステント拡張後、再度バルーンで拡張を行うこともあります。最後に血栓を吸引して手術を終了します。手術後、シースを抜去して穿刺部を止血します。細心の注意を払って手術を行いますが、一過性のものを含めて5%程度の合併症の可能性があります。主なものとして以下のものが挙げられます。
- 脳梗塞
脳梗塞が起こると、麻痺など神経脱落症状が生じ、重篤な後遺症が残存する可能性があります。
- 過灌流症候群
不穏、意識障害、高度な頭痛、痙攣発作、局所神経症状、脳出血を生じることがあります。過灌流症候群は約1.2%に生じ、その中でも重篤な脳出血は約0.74%に生じると言われています。脳出血を生じると重篤な後遺症が残存する可能性があり、最悪、命に関わることもあります。
- 徐脈、低血圧
頸動脈分岐部にある圧受容体が、ステントやバルーンで圧迫されると血管反射による一時的な徐脈、低血圧を生じることがあります。
- 再狭窄
治療後に再狭窄を来し、再度治療が必要となることがあります。
2) バイパス術(脳血管吻合術)
対象となる疾患は、内頸動脈閉塞症、中大脳動脈閉塞症、もやもや病などです。
前述の血管内治療とは異なり、一般に、急性期でバイパス術の適応となる症例は非常に少なく、大部分は亜急性期ないし慢性期での治療になります。多くは、脳梗塞や一過性脳虚血発作を発症され、神経内科で入院治療を受けられている際に、精査により、上記病変を指摘され、手術適応の有無につき、脳外科紹介となります。
上記疾患に対しては、まずは内科的治療が第一選択ですが、最大限の内科的治療(薬物治療)を行っても脳虚血発作をコントロールできないケースでは、最後の手段として外科的脳血行再建術が必要となります。
もやもや病に対する治療としては、現時点では脳血行再建術が最も有効であり、当院では通常、直接間接併用バイパス(STA-MCA anastomosis + EDMS)を行っています。もやもや病は、小児例のみならず、最近では成人例も増えており、また診断技術の進歩により、無症候性の症例も以前に比べ多く見つかるようになっています。
また、もやもや病では、脳出血で発症することがありますが、虚血発症例に対して上記手術を行うことにより、将来的な脳出血発症に対する予防効果も期待されます。
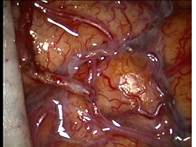
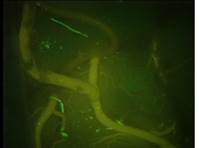
バイパスの開存を術中に確認する方法として、2009年より術中蛍光脳血管造影(ICG video angiography)を鳥取県内で最初に導入し、ルーチンで使用しています。
3) 外減圧術(および内減圧術)
重症脳梗塞(多くは心原性脳塞栓症)における、救命のための最終手段が、減圧開頭術です。薬剤での治療の限界を超えるケースで時に行われますが、仮に救命できた場合でも、予後は大変厳しいことが多く、手術適応を慎重に判断する必要があります。
1) 保存的治療(内科的治療)
原則、脳出血は脳外科医が主治医となって治療させていただきます(手術適応の判断が一番重要な点です)。症例によっては救命救急センター当直医ないし脳神経内科医が初療を行い、翌日以降に脳外科医に引き継ぐ場合もあります(この場合でも、遠隔で電子カルテや検査画像を閲覧して、脳外科医が手術適応の有無や緊急性を判断していますのでご安心下さい)。また、院内発症例で軽症例や保存的治療対象例では、該当科で治療を引き継ぎ、脳外科医が副主治医としてサポートすることもあります。
脳出血の多くは、高血圧性のものですが、その他の原因(脳血管奇形等)によるものもあります。また、最近では、薬剤性(抗血小板薬、抗凝固薬、抗がん剤など)や悪性疾患(がんなど)、血液疾患(白血病その他)、透析関連さらには老化そのもの(アミロイド血管症等)に起因するものが増えています。
脳出血の原因が何であるかにより治療方針が変わってきます。
ここで一番大切なことは、ひとたび脳出血を発症すると、その出血部位に応じた症状が出現し、多くは後遺症として残ってしまうことです。つまり、いったん出血により破壊された脳組織自体は基本的には回復が難しく、残された部位の機能代償に期待せざるを得なくなるということです(将来的には再生医療の発展によりこの問題も解決される時が来るかもしれませんが、かなり先のことでしょう)。
したがって、治療の目的は、内科的治療の場合は、被害を最小限に食い止めるためのものと全身管理(血圧管理、肺炎予防その他)が中心になりますし、仮に手術を行う場合でも、症状そのものを手術により治せるわけではなく、あくまで救命目的や二次的被害を最小化させるためのものであるということを十分に理解していただく必要があります。また、比較的若年者では、早期離床、早期リハビリを進めるために敢えて手術を選択する場合もあります。また、一度脳出血を生じた患者さんは、再発することが多く、再発予防が非常に大切になってきます(初回が軽症ですんでも、二回目にはより重症となり、寝たきりになることが多くあります)。そのためにどうすべきかについても、入院中に詳しく指導させていただきます。
2) 外科的治療(脳内血腫除去術)
入院時の状態および画像所見により、緊急で外科的治療が必要と判断される場合もありますし、経過中に血腫の増大等により、手術が必要となる場合もあります。
稀に、慢性期になってから手術が必要となる場合もあります。脳外科医が手術適応の判断および最善の治療方針を立てます。内科的治療の方が望ましいと判断される場合は、内科的治療を行います。元のADL (日常生活動作)が不良で多数の基礎疾患を有する後期高齢者では、手術により機能予後改善が見込めないことが多く、重症例に対しては救命ないし延命目的(ご家族が強く望まれる場合)以外では手術を行わないことが多くなっています。超高齢者の重症例では、仮に救命できてもその後の予後が非常に不良なため、最初から無理に積極的治療や延命治療を行わないという選択肢をご希望されるご家族が多くなってきています。元気な間に、自分の意思表示を明確に残されている高齢者も少しずつ増えつつあり、今後、この傾向はさらに高まるでしょう。
基本的に、脳出血における外科的治療の役割は、外交交渉が決裂した場合の武力行使のようなものであるとご理解ください。つまり、手術はあくまで最終手段であって、手術を行わずに治療できるのがベスト(戦わずして勝つのが最善の道)ですが、どうしても必要となるケースがあります。その際には、タイミングを逃さず、手術に踏み切ることが必要です。繰り返しになりますが、手術は既に生じた症状自体を良くするためのものではなく、そのまま内科的治療を継続した場合には、死亡する可能性が高い、ないし、より重症化すると判断される場合に行うものであることを十分にご理解ください。
それでは、具体的にどのような外科的治療を行っているかにつき、詳しくご説明いたします。
脳出血の手術は、従来は、全身麻酔下に大きく開頭し、肉眼ないし手術用顕微鏡を用いて血腫を除去するのが常識でした(現在でもそれが一般的で主流です)。しかし、この方法では侵襲が大きく、手術時間も長くなり、術後の回復にも支障の出ることが多くあります。また、小さな脳出血に対し、少し時間が経過してから、定位手術といって、特殊な針を刺して血腫を吸引する、より低侵襲な手術もありますが、位置決めをしてから盲目的に針を刺すもので、術中出血が生じても止血する手立てがなく、実際に再出血率が高く、しかも血腫除去率が低いため、適応は限られています(今日でも一般病院では良く行われている古典的手術です)。今日では、両者の長所を組み合わせ、短所を克服した第三の手術として、神経内視鏡下脳内血腫除去術があります。この手術では、通常、5cm程度の皮膚切開後に2cm程度の小さな穴を頭蓋骨に穿ち、その穴から脳内に内視鏡を入れて血腫を除去する方法で、超急性期から可能で、内視鏡で観察しながら止血操作も可能で、傷が小さく、手術時間も短く、術後の傷のトラブルも非常に少なく(通常術後3日たてば洗髪可能)、術後の早期離床、早期リハビリが進みやすいという利点があります。すべての症例で適応になるわけではなく、症例毎に慎重に適応判断しています。2015年には保険適応も通り、現在では、標準的な術式として全国的に行われるようになっていますが、行っている施設は未だ限られます。高齢者の脳出血に限らず、世の中の流れからも、より低侵襲な手術が望まれ、今後、脳出血の手術の主流になることは必定でしょう。
当院では、既に2009年より本手術を開始しており、2018年からは、脳内出血に対する第一選択の術式としています。緊急度や症例によっては、局所麻酔で行うことも可能です。また、症例(脳室内出血など)に応じて、硬性鏡と軟性鏡(先端が屈曲する内視鏡)を使い分けたり、併用したりします。2018年12月からは新病院オープンに伴い、2K、4Kなどの高画質内視鏡カメラが使用でき、大型天吊りモニター2面を備えた内視鏡専用手術室で手術を行うことができるようになりました。この手術に不向きな症例は従来の開頭手術としています。
くも膜下出血は、脳卒中の中で最も致死率が高く、極めて悲惨な疾患です。その原因の大部分は脳の動脈にできた瘤(脳動脈瘤)が破裂することにより生じます。最重症例では、手術適応がなく、内科的治療(多くは延命治療)となります。手術適応があるケースでは外科的治療がその中心になりますが、術後の内科的治療(全身管理)も非常に大切です。脳動脈瘤破裂以外の原因によるくも膜下出血もあり、その多くの場合、内科的治療を行います。
この手術は、くも膜下出血の患者さんに対して救命目的で行う場合と、未破裂脳動脈瘤の患者さんに対して破裂予防目的で行う場合の大きく2通りに分けられます。この両者は治療目的が異なるため、全く別ものとして考える必要があります。
また、術式として大別すると、以下の2つの手術があります。
1) クリッピング術(開頭手術)
脳動脈瘤に対する根治術としては長い歴史のある代表的な手術で、現在でも最も根治性の高い治療法であり、多くの施設で主流となっている手術です。最近では、低侵襲性の観点から、後で述べるカテーテル治療が増えてきており、くも膜下出血では当院でも最近はクリッピング術とカテーテル治療が約半々となり、未破裂瘤の治療を含めると、カテーテル治療の割合の方が上回るようになってきました。
クリッピング術は、全身麻酔下に開頭して、手術用顕微鏡を用いて脳の溝を分け入り、脳動脈瘤の頚部にチタン性のクリップをかけることにより、脳動脈瘤が再破裂(再出血)しないように処置するものです。したがって、クリッピング術そのものは、既に破裂して出血により生じた症状(意識障害、麻痺など)を直接治すためのものではなく、この点は脳出血とも共通します。救命が最大の目的です。くも膜下出血は致死率の高い疾患であり、ひとたび発症すると、結果的に約1/3~半数近くの人が亡くなり、助かっても後遺症を残す可能性の高い病気です。発症時点の重症度により予後はほぼ決まってくるため、高齢者の重症例では、発症前の状態も考慮し、手術適応にならないことが多くあります。そこで、最近では未破裂瘤の段階で見つけられ、予防目的で外科治療されるケースも増えてきています(現時点では有効な薬物治療がありません)。その場合、症例に応じて、クリッピング術が適しているものや、カテーテル治療が適しているもの、経過観察が適しているものなどがあり、それは患者さん一人一人で異なってきます。
当院において現在までに取り組んでいる工夫をご紹介しますと、クリッピング術の安全性、確実性を増すための手段として、2009年より、鳥取県内で初めて、術中蛍光脳血管造影 (ICG video angiography)を導入し手術を行っています。これにより、クリッピング後に、脳動脈瘤が完全に消失していること、周囲動脈の血流が保たれていることなどを術中に容易に確認でき、治療成績向上につながります。
未破裂脳動脈瘤の手術では、神経内視鏡を併用して、手術用顕微鏡の死角を補うことも有用です。また、症例によっては運動誘発電位(MEP)モニタリングも併用し、術後の神経脱落症状の回避に努めています。
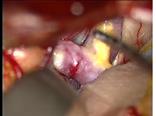
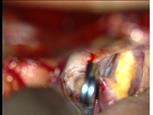

また、末梢性の脳動脈瘤の場合には、術中ナビゲーションを併用することにより、動脈瘤の位置を正確に把握し、より正確で迅速なアプローチが可能となります。
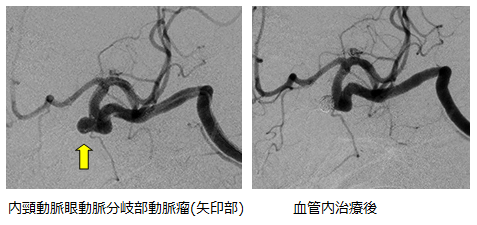
2) コイル塞栓術(カテーテル治療)
コイル塞栓術は血管の中から直接動脈瘤に到達し、脳に触れずに行える治療です。脳に触る侵襲がないため、早期の回復につながる場合もあります。高齢者や合併症の多い人にも有用です。治療の欠点としては、手術中に出血した場合には対処が困難であり、緊急で開頭術が必要となる場合があります。また、動脈瘤が再び大きくなったり、留置したコイルがつぶれて再治療が必要となる可能性があります。コイルや血栓により脳梗塞を生じる可能性もあります。
治療は基本的に全身麻酔で行います。全身麻酔に対して危険性のある患者さんでは、局所麻酔で行うこともあります。足の付け根の血管(大腿動脈)からガイディングカテーテルと呼ばれる直径2mm程度の管を脳に行く血管まで誘導します。この中を通してマイクロカテーテルという非常に細い管を動脈瘤に入れます。プラチナでできた細く柔らかいコイルを動脈瘤内に留置し、動脈瘤への血流の流入を遮断し破裂を予防します。くも膜下出血の場合、この点はクリッピング術と同様に、あくまで再破裂を予防し救命を目的とするものであり、既に破裂して出血により生じた症状(意識障害、麻痺など)を直接治すためのものではありません。未破裂脳動脈瘤に対して行う場合は、くも膜下出血の発症を未然に防ぐことが目的となります。
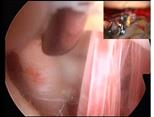
以上のように、手術には力を尽くしますが、くも膜下出血の場合、手術がうまくいっても必ずしもそれだけで病気が良くなるわけではありません。この病気の予後を規定する最大の要因は発症時の重症度であり、重症例に対しては、いかに最善の治療を行ったとしても、必ずしも既に生じた症状が元通りに良くなるとは言えません。最重症例では、そもそも手術を行うことすらできません。また、超高齢者では、ひとたび発症すると、仮に発症時に軽症であっても、治療後の回復力に乏しく、万全な手術と術後管理を行い救命し得ても、なんらかの介護を要する状態になることがほとんどです。
くも膜下出血の治療には手術以外に乗り越えるべき多くのハードルが存在します。様々な合併症を乗り越えるための術後管理が非常に大きな意味を持ちます。高齢者になればなるほど、上記すべてのリスクが高まり、社会復帰や在宅復帰をますます困難なものとします。
くも膜下出血に限らず、脳卒中へのシームレスな対応において、外科治療自体は動員できる全手段の中の一つにすぎません。単一手段に拘泥、依拠せず、チームの総合力をもって多様な手段を併用して脳卒中に向きあっていくことが大切です。
その意味において、以下でご紹介するリハビリテーション、看護、医療連携が非常に重要であり、これからの時代、相対的にさらに重要性を増していくことになります。
6階南病棟6階脳卒中センターは、急性期から回復期にある脳神経内科、脳神経外科病棟です。突然の脳卒中発症により、意識障害や麻痺などの後遺症を抱える患者さんに対し、精神面の援助、長期の看護介入やリハビリが必要となります。
当院は、地域との連携に力をいれており、その役割の中で私たちは急性期より医師を始め、リハビリスタッフ、医療ソーシャルワーカーなど多職種が連携を取り、リハビリカンファレンスや退院支援カンファレンスを行い患者さんに合わせた支援をしています。
嚥下摂食障害のある患者さんには、サポートチームのメンバーと一緒に関わり経口摂取できるよう介助し、また肺炎予防のため口腔ケアの徹底と間接訓練に力を入れています。
できることが少しずつ増えていくことを一緒に喜び、患者さんそれぞれの目標達成の助けになるような看護を目指しています。
一人一人の患者さんに安心して入院生活を過ごしていただけるよう医療スタッフが一丸となって取り組んでいます。

カンファレンスの様子
6南オープンフロアー
発表論文 (脳卒中に関するもの、2009年以降)
周藤 豊, 古和 久典, 中安 弘幸:
高齢者における脳梗塞の急性期病院退院時の移動能力重症度と3年後の生命予後に関する検討
米子医学雑誌 60: 33-39, 2009.
田渕貞治、渡辺高志:
スパズムを起こした患者のMMT
Brain Nursing 25:250, 2009.
Suto Y, Nakayasu H, Maeda M, Kusumi M, Kowa H, Awaki E, Saito J, Nakashima K:
Long-term prognosis of patients with large subcortical infarctions.
Eur Neurol 62:304-10, 2009.
Suto Y, Kowa H, Nakayasu H, Awaki E, Saito J, Irizawa Y, Nakashima K.:
Relationship between three-year survival and functional outcome at discharge from acute-care hospitals in each subtype of first-ever ischemic stroke patients.
Intern Med 50:1377-83, 2011.
森崎 剛史, 足立 正, 後藤 寛之, 真砂 俊彦, 周藤豊, 中安 弘幸, 中島 健二:
一過性閉塞性排尿障害を伴った延髄外側症候群の1例
鳥取医学雑誌 40: 90-93, 2012
Asai Y, Nakayasu H, Fusayasu E, Nakashima K:
Moyamoya disease presenting as thalamic hemorrhage in a patient with neuromyelitis optica and Sjögren's syndrome.
J Stroke Cerebrovasc Dis 21:619.e7-9, 2012
Murawaki A, Nakayasu H, Doi M, Suzuki-Kinoshita K, Asai Y, Omura H, Nakashima K:
Heparin-induced thrombocytopenia in essential thrombocytosis.
J Stroke Cerebrovasc Dis 21: 916.e1-5, 2012
Tabuchi S, Nakajima S, Suto Y, Nakayasu H:
Emergency superficial temporal artery to middle cerebral artery bypass after intravenous recombinant tissue plasminogen activator administration for acute cerebral ischemia in a patient with moyamoya disease.
Case Rep Neurol 5:214-219, 2013.
田渕貞治:
スマートデバイスでの遠隔電子カルテ閲覧システムがもたらした医師の労働環境改善効果
新医療 467:44-48, 2013.
Tabuchi S:
Auditory dysfunction in patients with cerebrovascular disease.
ScientificWorldJournal 2014.
Tabuchi S, Yoshioka H:
Ruptured aneurysm at the fenestration of the middle cerebral artery detected by magnetic resonance angiography in a patient with systemic lupus erythematosus and renal failure: a case report.
J Med Case Rep 8:30, 2014.
Tabuchi S, Ishii T, Nakayasu H, Watanabe T:
Isolated thrombosis of the vein of Labbe after contralateral cortical subarachnoid hemorrhage of unknown origin with positive antinuclear antibody.
Neurol Clin Neurosci 2:87-89, 2014.
Tabuchi S, Kadowaki M, Watanabe T:
Pooling of contrast medium into a pseudoaneurysm derived from a ruptured internal carotid artery anterior wall blister-like aneurysm mimicking multiple cerebral aneursyms on CT angiography.
Neurol Clin Neurosci 2:212, 2014.
坂本誠、宇野哲史、中島定男、黒崎雅道、渡辺高志、篠原祐樹、竹内啓九、田辺路晴、近藤慎二、田渕貞治:
偽閉塞症例に対する頸動脈ステント留置術 周術期管理と手技上の工夫
脳卒中の外科 43:103-109, 2015.
Tabuchi S, Nakayasu H:
Traumatic vertebral artery dissection and cerebral infarction following head and neck injury with a lucid interval.
Acute Med Surg 2:127-130, 2015. doi: 10.1002/ams.2.75.
Kawase S, Kowa H, Suto Y, Fukuda H, Kusumi M, Nakayasu H, Nakashima K:
Plasma Brain Natriuretic Peptide is a Marker of Prognostic Functional Outcome in Non-Cardioembolic Infarction.
J Stroke Cerebrovasc Dis.24: 2285-90, 2015.
Tabuchi S, Nakamoto S, Watanabe T:
Initial manifestation of massive fatal intracerebral hemorrhage presenting as cardiopulmonary arrest in a patient with previously undiagnosed chronic myelogenous leukemia in the chronic phase.
Neurol Clin Neurosci 3:244, 2015.
Tabuchi S:
Relationship between postmenopausal estrogen deficiency and aneurismal subarachnoid hemorrhage.
Behav Neurol, 2015
Fukuma K, Kowa H, Nakayasu H, Nakashima K. Atypical Arteritis in Internal Carotid Arteries:
A Novel Concept of Isolated Internal Carotid Arteritis.
Yonago Acta Med. 59:248-254, 2016.
Sone J, Mori K, Inagaki T, Katsumata R, Takagi S, Yokoi S, Araki K, Kato T, Nakamura T, Koike H, Takashima H, Hashiguchi A, Kohno Y, Kurashige T, Kuriyama M, Takiyama Y, Tsuchiya M, Kitagawa N, Kawamoto M, Yoshimura H, Suto Y, Nakayasu H, Uehara N, Sugiyama H, Takahashi M, Kokubun N, Konno T, Katsuno M, Tanaka F, Iwasaki Y, Yoshida M, Sobue G.
Clinicopathological features of adult-onset neuronal intranuclear inclusion disease.
Brain. 139:3170-3186, 2016.
Kawase S, Kowa H, Suto Y, Fukuda H, Kusumi M, Nakayasu H, Nakashima K.
Association between body mass index and outcome in Japanese ischemic stroke patients.
J Stroke Cerebrovasc Dis. 17:369-374, 2017.
小西 吉裕, 中安 弘幸, 那須 博司, 西村 広健:
右中大脳動脈と左後大脳動脈の塞栓性閉塞を12年の間をおいて起こした脳梗塞例で剖検にて軽度のアルツハイマー病型組織変化を認めた1経験例.
鳥取臨床科学研究会誌8巻:179-201, 2017.
田中健一郎,中安弘幸,周藤豊,高橋正太郎,影嶋健二,中島健二:
急性脳梗塞と急性心筋梗塞を同時に来たし、t-PA静注療法が奏功した1例.
脳卒中 39巻:205-209, 2017.
Kawase S, Kowa H, Suto Y, Fukuda H, Kusumi M, Nakayasu H, Nakashima K.
Association between Serum Uric Acid Level and Activity of Daily Living in Japanese Patients with Ischemic Stroke.
J Stroke Cerebrovasc Dis. 26:1960-1965, 2017.
Nakatani Y, Suto Y, Fukuma K, Yamawaki M, Sakata R, Takahashi S, Nakayasu H, Nakashima K.
Intrathecal Isoniazid for Refractory Tuberculous Meningitis with Cerebral Infarction.
Intern Med.56:953-957,2017.
啓発活動 (講演会、新聞、雑誌等)
鳥取脳卒中フォーラム「虚血性脳卒中と二次予防」:下田 学
鳥取県東部医師会館 2022年9月5日
令和4年度市民公開講座「脳卒中とは~病態と診断~」:下田 学
鳥取県立中央病院多目的ホール 2022年10月8日
令和4年度市民公開講座「脳卒中の治療」:吉岡 裕樹
鳥取県立中央病院多目的ホール 2022年10月8日
鳥取県立中央病院 脳卒中センターにおける現状と課題: 田渕貞治
第14回 東部地域脳卒中等医療連携ネットワーク研究会 Web Symposium
2021年12月1日 鳥取
脳卒中について:周藤豊、田中健一郎.
「教えてホームドクター」日本海ケーブルネットワーク:2015年8月
脳卒中:田渕貞治
「病院の実力」読売新聞:2016年1月10日
中央病院の脳卒中診療:中安弘幸
「平成27年度第4回市民講座」鳥取県立図書館にて:2016年2月6日
脳梗塞の短期並びに長期予後について、心原性脳塞栓症を中心に
血栓症プレミアムセミナー 中安弘幸 2017年10月12日 鳥取
急性期病院から見た地域連携、脳卒中連携パスから始まって
地域医療を考える会 中安弘幸 2018年7月26日 鳥取